相信大家都有聽過一個說法: "肝病是台灣的國病"。 肝病位居國人十大死因之一,且肝癌也是癌症死亡率的第二名。 在過去,由於健康意識與篩檢較不普及,B型與C型肝炎患者與帶原者未能早期發現與治療,衍伸出慢性肝病、肝硬化與肝癌等問題。 近年來,BC型肝炎篩檢已十分普及化與治療相當進步,大部分患者或帶原者都獲得非常良好的控制。 然而,隨著過重、肥胖與高體脂人口不斷攀升,非酒精性脂肪肝疾病(以下簡稱脂肪肝)已成為最普遍的肝臟疾患,盛行率達3成,超過全球盛行率的25%。 據統計,台灣成年男性約40%,女性約20%有脂肪肝。 而第二型糖尿病患者合併脂肪肝病的比率,則高達男性60%,女性40%。 在青少年族群中,正常體重者脂肪肝盛行率有16%,體重過重者有 50.5%,肥胖者更高達63.5%。
值得注意的是,脂肪肝並不是肥胖者的專利,BMI正常的族群人也可能得到。台北市立聯合醫院、臺大醫院、台中榮總與國泰醫院共同發表的「精瘦型與肥胖型非酒精性脂肪肝病人之臨床表現」研究指出,BMI正常的受試者有脂肪肝的比率也達15%,且罹患高血壓、第二型糖尿病、肝纖維化的比率跟肥胖族群相當。 這是由於這些族群雖然體重正常,卻因飲食不當或是作息失調、缺乏運動而合併體脂肪/內臟脂肪過高、胰島素阻抗等問題。 長期脂肪肝不但可能會進一步的演變成肝炎、肝纖維化與肝硬化,更可能衍伸出各種相關代謝性疾病,對健康帶來極大的危害。 今天就來一起認識非酒精性脂肪肝疾病吧!
什麼是非酒精性脂肪肝疾病
酒精性脂肪肝疾病的精準定義為有影像或組織學的肝脂肪變性證據,且無合併其他會造成肝脂肪累積的因素,如酒精過量、C型肝炎、藥物、代謝性/遺傳性疾病等。
酒精性脂肪肝疾病可進一步依據組織學分為:
1. "非酒精性脂肪肝"(nonalcoholic fatty liver,NAFL ): 具肝脂肪變性,但尚未有肝細胞損傷, 演變成肝硬化或肝衰竭的危險性較低.
2. "非酒精性脂肪肝炎"(nonalcoholic steatohepatitis,NASH): 具肝脂肪變性,且已造成肝細胞損傷,可能造成肝硬化或肝衰竭,甚至是肝癌。
目前已確定與非酒精性脂肪肝疾病高度相關的危險因子包含肥胖、第二型糖尿病、血脂異常、代謝性症候群。 可能相關的因子則有多囊性卵巢、甲狀腺功能低下、 睡眠呼吸中止症、腦垂體功能低下、性腺功能低下、胰十二指腸切除等。
非酒精性脂肪肝疾病有哪些症狀?
一般來說,大多數的非酒精性脂肪肝疾病患者不會有特定的明顯症狀,部分患者僅感到容易倦怠。 往往是到疾病已進展到較嚴重程度時,才會明顯出現全身無力、噁心、嘔吐、右上腹部不適、腹脹等情形。 許多患者常是透過成人健康檢查、勞工體檢、公司年度健檢,或是因為其他問題就醫時意外發現。 由於國內外的數篇研究都再在顯示,非酒精性脂肪肝疾病與肥胖、代謝症候群、血糖異常(糖尿病前期)有高度關聯性,很建議合併這些問題的患者接受相關的評估,才能早期發現自己是否有相關問題。 除了體重以外,腹部脂肪率也是很好預測未來得到脂肪肝以及肝癌的因子。 2009年發表於“肝臟學”期刊的美國研究指出,透過測量腰圍、腰臀圍比率來評估高腹部脂肪比率,與BMI過高同樣和非酒精性脂肪肝疾病有高度正相關。
雖然目前認為非酒精性脂肪肝在大部分情況是良性且可逆的,但若進展成為非酒精性脂肪肝炎且隨著肝細胞損傷加重,約有25%的機會演變為肝纖維化,其中又有1.5-8%發展為肝硬化。 而由單純脂肪肝發展為肝硬化的風險因子又包含年齡大於50歲、BMI大於28(輕度肥胖以上)、三酸甘油脂過高(>150mg/dL),以及丙氨酸氨基轉移酶(ALT/GPT)呈現兩倍以上升高。 美國杜克大學醫學院於2017年發表於新英格蘭期刊的論文甚至指出,2020年起,非酒精性脂肪肝炎極可能是美國肝移植需求的最大宗原因。 在所有肝纖維化的患者中,每年有至少1-2%會產生癌變而進展為原發性肝細胞癌。 值得注意的是,非酒精性脂肪肝疾病在兒童與青少年族群也有越來越普遍的趨勢,且與肥胖呈高度相關。 丹麥研究追蹤了25萬名兒童,發現幼年肥胖會增加成年期得到肝細胞癌的風險。
肥胖是如何導致非酒精性脂肪肝疾病的?
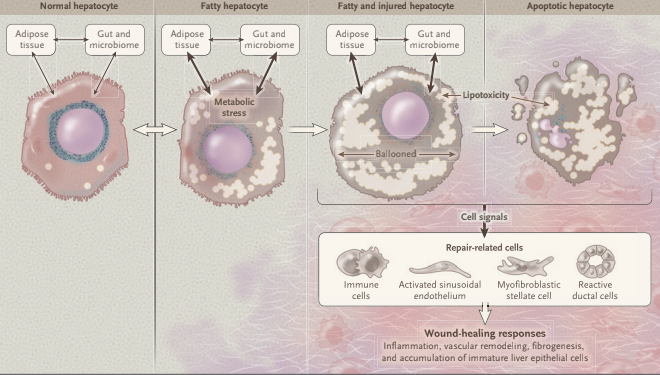
肥胖患者體內隨著脂肪累積且脂肪組織變大變多,發炎物質與細胞激素濃度會漸漸升高。 合併胰島素阻抗增加以及脂肪不平衡,會引發代謝壓力與氧化壓力,使肝細胞內的脂肪性毒素(lipotoxicity)上升。 當這些相關壓力與脂肪毒素累積過多,便會使肝細胞功能受損,甚至凋亡。 當越來越多的肝細胞功能受損凋亡,便會影響肝臟的解毒能力以及自我修復能力。 此外,這些受傷的肝細胞也會釋放出訊息給修復所需的免疫細胞、肝竇內皮細胞、肝臟星狀細胞等,這些細胞會大量的累積與啟動傷口修復反應,使後續的發炎反應、血管重塑與細胞再生。
在一般情況中,依照程序的細胞修復會使受影響的肝細胞與肝功能回復正常。然而,當肝臟長期的一再經歷這樣的損傷,修復過程就會越來越失衡。 反覆的受傷在修復,修復再受傷會促使發炎組織和纖維化增加。 肝臟內也會開始累積較多不成熟的肝上皮細胞。 上述的反應都會使正常的肝功能受影響,衍伸出不可逆的肝纖維化與硬化,甚至是癌變,增加肝癌的風險。 研究顯示,雖然非酒精性脂肪肝炎次發於非酒精性脂肪肝,但患者是否發展出肝炎/肝纖維化其實與脂肪變性的程度並非呈正相關。 而是與體內各種脂肪中間物和其細胞毒性,以及是否合併其他相關風險因子有關。
非酒精性脂肪肝併發肝炎與肝纖維化有哪些風險因子?
非酒精性脂肪肝併發肝炎與肝纖維化的風險因子包含基因、後天遺傳學、和環境因子。 增加非酒精性脂肪肝炎的基因因子主要以PNPLA3和TM6SF2序列為主。PNPLA3序列主管調控三酸甘油脂與A醇代謝的脂肪酶。 當其產生多態性(型態發生改變),轉變為I148M,便會增加肝細胞脂肪變性、脂肪肝炎、肝纖維化、癌變的風險。 而此多態性在亞裔與美洲原住民人種較常見,而在北歐人種則較少出現。 TM6SF2序列同樣也與肝細胞脂肪含量管控有關。其多態性會促使肝細胞的極低密度膽固醇分泌量出現異常,也同時增加心血管疾病的風險。 後天遺傳學則透過影響基因序列的轉錄與轉譯的方式增加出現肥胖、胰島素阻抗,和代謝症候群的風險。
環境因素則包含腸道菌叢改變與輪班的工作型態。腸道菌叢受飲食、體脂肪率、進食頻率,以及睡眠影響。 高糖高脂肪飲食、高體脂率、頻繁的進食頻率、睡眠缺乏使腸道黏膜上皮細胞滲透率增加,使細菌脂多醣、發炎物質、性膽酸等更物質容易滲漏入人體循環,增加體內發炎。 肥胖與肝細胞脂肪變性/肝發炎比率也會隨之提高。 而日夜顛倒的工作型態因影響人體各層面的晝夜節律,包含中樞神經、肝臟與腸道菌叢的平衡,增加體脂肪率、代謝症候群、非酒精性脂肪肝疾病的發生率。 動物實驗結果顯示,長期受干擾的晝夜節律會使肝內膽酸累積過多,進而導致肝損沙與纖維化,增加脂肪肝進展為脂肪肝炎的風險。
非酒精性脂肪肝疾病如何治療與預防?
雖然非酒精性脂肪肝疾病為目前最普遍的肝臟疾病,且發生率有逐年上升的趨勢,但目前大多數的個案仍以單純的脂肪肝為大宗,只有少部分患者會發展出真正的脂肪肝炎,肝硬化與肝癌。 由此可知,透過控制飲食中的糖分與脂肪含量、維持正常的進食頻率、充足的睡眠,以及避免日夜顛倒的作息,有助於防止脂肪肝炎與肝病變的發生。 而針對已患有非酒精性脂肪肝的患者,減重有助於減輕脂肪肝。 日本名古屋大學醫學院2020年發表的研究顯示,減重與運動都可有效逆轉非酒精性脂肪肝疾病。 大於四成的脂肪肝患者一年只要減少區區1%的體重,就可減輕脂肪肝程度。 中國與香港研究也發現,無論體重過重與否,減重3%就可有效降低三酸甘油脂,而減重10%就可達到脂肪肝緩解的目標。 由此可知,減重與養成良好的生活習慣不僅能有效防止脂肪肝衍伸出近一步的肝病變,更可以緩解與逆轉已發生的脂肪肝問題。
1. Diehl AM,Day C。Cause,Pathogenesis,and Treatment of Nonalcoholic Steatohepatitis。N Engl J Med。2017 Nov 23;377(21):2063-2072。doi: 10.1056/NEJMra1503519。PMID: 29166236.
2.Yoshioka,N.,Ishigami,M.,Watanabe,Y。et al。Effect of weight change and lifestyle modifications on the development or remission of nonalcoholic fatty liver disease: sex-specific analysis。Sci Rep 10,481 (2020)。
3. https://www.tma.tw/ltk/109630205.pdf
4.file:///C:/Users/user/Downloads/02-300903.pdf